Entre estas questões encontra-se o HPV (Papilomavírus humano), nome genérico de um grupo de vírus que engloba diferentes tipos e, por ser transmitido sexualmente, pode provocar o surgimento de lesões genitais de alto risco, porque são precursoras de tumores malignos, especialmente do câncer do colo do útero e do pênis, entre outros sinais de baixo risco (não relacionadas ao aparecimento de câncer).
Acredita-se que cerca de 50% da
população sexualmente ativa, em algum momento da vida, cruzam com o HPV.
Estima-se que 30 milhões de pessoas em todo o mundo tenham lesões de verruga
genital (condiloma acuminado) e 10 milhões apresentem lesões intra-epiteliais
de alto grau em colo uterino. Além disso, ocorrem no mundo 500 mil casos de
câncer de colo uterino por ano. No Brasil, segundo o Instituto Nacional do
Câncer (Inca), são 19.200 casos novos a cada ano de câncer de colo uterino,
doença que mata mais de 4 mil mulheres anualmente. Sabe-se que 11% de
todos os casos de câncer que acometem as mulheres são causados por HPV. Além de
lesões em colo uterino (as principais), os tipos de câncer por HPV podem ser de
vulva, vagina, ânus, orofaringe, cavidade bucal e laringe. Cabe dizer ainda
que, embora não sejam nem se transformem em doença maligna, os condilomas
acuminados causam, por vezes, altos custos para tratamento, faltas ao trabalho, sequelas locais (por conta de cirurgias e cauterizações) e importantes traumas
emocionais, entre outros. Isso tudo é agravado porque em muitos casos a
recidiva é grande, de modo que a pessoa com quadro de verruga genital tem que
fazer mais de dez visitas ao médico.
HPV é a sigla em inglês para papiloma vírus
humano - Human Papiloma Virus.
É um vírus transmitido através do contato da pele e, no caso da região genital,
transmitido através de relações sexuais e podem causar lesões no pênis, vagina,
colo do útero e vulva. Meninas que apresentam o HPV de alto risco podem
desenvolver o câncer de colo uterino, apesar de ser raro nesta faixa etária.
Tipos e Subtipos
do Vírus do HPV
Tipos
|
Subtipos
|
Alto Risco
|
16, 18,45 e 56
|
Risco
Intermediário
|
31, 33, 35, 39,51
e 52
|
Baixo Risco
|
6, 11, 41, 42,43
e 44
|
A maioria das mulheres será infectada por HPV alguma vez
na vida
Vírus é o principal fator de risco para o
desenvolvimento de câncer de colo de útero.
O HPV
(papilomavírus humano) é um vírus altamente prevalente na população feminina —
cerca de 80% das mulheres sexualmente ativas serão infectadas por um ou mais
tipos de HPV ao longo da vida, mas apenas 10% delas desenvolvem algum tipo
de lesão.Existem mais de 150 tipos diferentes de HPV que são classificados de
baixo e alto risco. Destes, somente 15 tipos podem desenvolver câncer e 30
afetam a região genital, podendo causar lesões pré-malignas.
Uma
em cada cinco mulheres é portadora do HPV no mundo. O Papilomavírus Humano é
uma doença sexualmente transmissível, responsável por cerca de 90% dos
casos de câncer no colo do útero, segundo os dados do Ministério da Saúde. Só
no Brasil, mais de 130 mil novos casos são registrados a cada ano. No
entanto, muitas mulheres ainda desconhecem a doença, que pode ser diagnosticada
por um simples exame rotineiro com o ginecologista.E
não é só isso, é também importante alertar os parceiros para fazer consultas
também freqüentes com o urologista. É uma maneira de manter uma vida sexual não
apenas ativa, mas também saudável.

O HPV – É
um vírus que provoca alterações na região infectada, causando pequenas lesões
decorrentes do crescimento anormal das células. Estas lesões têm formato de
pequenas verrugas, que são popularmente conhecidas como “crista de galo”. O
vírus afeta as regiões oral (lábios, boca, cordas vocais, etc.), anal,
genital e da uretra, tanto em mulheres quanto em homens. Já foram descobertos
mais de cem tipos diferentes do vírus, dos quais cerca de 35 infectam a
mucosa anogenital. Quinze tipos são oncogênicos, ou seja, podem causar câncer.
Em geral, as mulheres apresentam-se mais
vulneráveis à infecção pelo HPV por apresentarem variações tanto do ciclo
hormonal quanto da imunidade ao longo do mês, diferentemente dos homens. Com
isso, apresentam mais chance de contrair a infecção.
A sintomatologia:
Nem sempre os sintomas aparecem no momento da infecção. O vírus pode ficar incubado e aparecer muitos anos depois. Os sintomas
dependem do tipo de HPV que infecta a mulher. As manifestações mais comuns na
região genital são as verrugas genitais ou condilomas acuminados, conhecidas
como "crista de galo".
Já outras pacientes com lesões subclínicas
podem não apresentar sintomas, podendo ter apenas manifestações discretas como
corrimentos de repetição, por exemplo. No caso dos tipos de alto risco, o HPV
pode causar, a longo prazo, o câncer de colo de útero ou antes disso, lesões
precursoras do câncer.
O risco na mulher grávida, pode ser maior, já
que a imunidade da mulher nessa fase da vida é menor. Com isso o risco de
contrair a infecção é maior e se a mulher já tiver o vírus, a chance do
aparecimento de lesões é maior também.
Procure um médico se:
- Encontrar alguma lesão genital sem explicação;
- Tiver uma alteração em uma lesão genital;
- Tiver coceira genital persistente que não vai embora com cuidado caseiro;
- Achar que pode ter uma infecção sexualmente transmissível;
- Também tiver dor pélvica, febre, sangramento vaginal ou outros novos sintomas.
A
forma mais comum de transmissão é por meio das relações sexuais (inclusive por
meio do sexo oral ou anal). O vírus também pode ser transmitido da mãe para o
feto ou através de objetos contaminados pelo HPV (como roupas íntimas,
toalhas etc).
O diagnóstico:
O exame preventivo, chamado Papanicolau, pode
identificar a presença das verrugas ou de áreas irregulares no colo do útero e
levar ao diagnóstico do HPV. A colposcopia, exame feito nos órgãos sexuais com
o auxílio de um aparelho, permitindo visualização de lesões mínimas, também é
utilizada para o diagnóstico. Além destes, outros exames mais sofisticados são
capazes de detectar o HPV, como a hibridização in situ, PCR (reação da cadeia
de polimerase) e captura híbrida.Se a menina for virgem, o HPV externo (de vulva) pode ser diagnosticado sem dificuldades.E se você se descobrir portadora do vírus,
avise imediatamente ao seu parceiro, para que ele possa fazer o exame.
O tratamento:
O vírus do HPV pode ser eliminado espontaneamente, sem que a pessoa
sequer saiba que estava infectada. Uma vez feito o diagnóstico, porém, o
tratamento pode ser clínico (com medicamentos) ou cirúrgico: cauterização
química, eletro-cauterização, crioterapia, laser ou cirurgia convencional em
casos de câncer instalado. A duração do tratamento depende da extensão do processo
e da recidiva da doença.
O câncer de colo do útero:
A associação mais conhecida e comum entre HPV e câncer
ocorre com o câncer do colo uterino.
O colo do útero é a região mais inferior, fazendo a ligação entre o útero e a parte mais interna da vagina.
Existem 15 subtipos considerados de alto risco para o câncer do colo de útero, porém, pelo menos 70% deles são causados pelo HPV-16 e HPV-18.
A associação de infecção genital permanente pelo HPV e o fumo aumentam ainda mais o risco de câncer. Nem todas as mulheres com HPV, mesmo com os subtipos mais perigosos, desenvolverão câncer. Por isso, nas mulheres com infecção comprovada, faz-se necessário abandonar o cigarro.
Outro importante fator de risco é a co-infecção pelo HIV. O câncer do colo do útero em pacientes com SIDA (AIDS) costuma ser muito agressivo.
O colo do útero é a região mais inferior, fazendo a ligação entre o útero e a parte mais interna da vagina.
Existem 15 subtipos considerados de alto risco para o câncer do colo de útero, porém, pelo menos 70% deles são causados pelo HPV-16 e HPV-18.
A associação de infecção genital permanente pelo HPV e o fumo aumentam ainda mais o risco de câncer. Nem todas as mulheres com HPV, mesmo com os subtipos mais perigosos, desenvolverão câncer. Por isso, nas mulheres com infecção comprovada, faz-se necessário abandonar o cigarro.
Outro importante fator de risco é a co-infecção pelo HIV. O câncer do colo do útero em pacientes com SIDA (AIDS) costuma ser muito agressivo.
Sintomas do câncer de
colo de útero:
O câncer de colo uterino não costuma causar sintomas durante sua fase inicial. Quando há sintomas, a doença costuma já estar em fases mais avançadas. O sintoma mais comum é o sangramento vaginal, geralmente pós-coito. Dor pélvica durante o sexo também pode ocorrer e sangramentos vaginais que aparecerem fora dos períodos menstruais também é sintomas possíveis.
Como em qualquer câncer, o diagnóstico precoce é
essencial para o sucesso do tratamento. Como não há sintomas precoces da
doença, o exame de rastreio visando a prevenção é fator mais importante na luta
contra o câncer de colo uterino. O exame preventivo, chamado de exame de Papanicolau é
muito importante e deve ser feito regularmente.
Em geral, recomenda-se o exame preventivo anualmente
em todas as mulheres sexualmente ativas.
Se o exame de Papanicolau identificar a presença de um
câncer de colo do útero já estabelecido faz-se
necessária a realização de outros exames, procurando identificar a presença de
metástases. Geralmente inicia-se com uma tomografia computadorizada de pelve e
abdômen.
Um teste de DNA-HPV pode identificar
se você tem um tipo de HPV de alto risco conhecido por causar o câncer de colo
do útero. O seguinte teste pode ser feito:
- Como um teste de triagem em mulheres acima de 30 anos;
- Em mulheres de qualquer idade que apresentem um resultado de Papanicolau levemente anormal.
A vacina para HPV:
Naquelas pessoas que desenvolvem infecção permanente
pelo HPV, ou seja, que o sistema imune não é capaz de eliminar o vírus, não há
tratamento curativo disponível. Estas pessoas ficam infectadas pelo vírus pelo
resto da vida, estando sempre sob risco de desenvolverem lesões malignas, principalmente
se forem o HPV-16 ou HPV-18. Por isso, o advento da vacina foi um
passo
importante na luta contra o câncer do colo uterino, pois esta impede a
contaminação de pessoas ainda não infectadas.
Existem duas vacinas contra o HPV: uma inclui os subtipos 6, 11, 16 e 18, e outra os 45 e 31. Portanto, a vacina inclui os principais, mas não todos os subtipos relacionados ao câncer de colo uterino. Logo, a vacinação não elimina a necessidade do exame preventivo anual já que não exclui em 100% o risco de câncer.
Existem duas vacinas contra o HPV: uma inclui os subtipos 6, 11, 16 e 18, e outra os 45 e 31. Portanto, a vacina inclui os principais, mas não todos os subtipos relacionados ao câncer de colo uterino. Logo, a vacinação não elimina a necessidade do exame preventivo anual já que não exclui em 100% o risco de câncer.
A presença do HSV-6 e HSV-11 na vacina ajuda na
prevenção do condiloma acuminado.
A vacinação é feita em três etapas, sendo a segunda e terceira doses administradas 2 e 6 meses após a primeira.
A vacina tem sido indicada a partir dos 9 anos de idade e deve ser preferencialmente oferecida às meninas sem vida sexual ativa. Lembre-se que a vacina é uma prevenção e não tratamento do HPV. Não adianta vacinar quem já teve contato com o HPV. Portanto, a indicação da vacinação em maiores de 26 anos ainda não é totalmente aceita, uma vez que virtualmente todas as mulheres nesta idade já foram expostas ao vírus.
A vacinação é feita em três etapas, sendo a segunda e terceira doses administradas 2 e 6 meses após a primeira.
A vacina tem sido indicada a partir dos 9 anos de idade e deve ser preferencialmente oferecida às meninas sem vida sexual ativa. Lembre-se que a vacina é uma prevenção e não tratamento do HPV. Não adianta vacinar quem já teve contato com o HPV. Portanto, a indicação da vacinação em maiores de 26 anos ainda não é totalmente aceita, uma vez que virtualmente todas as mulheres nesta idade já foram expostas ao vírus.
Os que são a favor da vacinação em mulheres mais
velhas argumentam que mesmo que a vacina não sirva para combater o HPV já
existente, ela pode proteger contra outros subtipos que a paciente possa ainda
não ter sido exposta. O fato é que ainda faltam estudos que comprovem a redução
dos casos de câncer do colo uterino em mulheres que receberam a
vacina contra o HPV depois dos 26 anos de idade ou após contaminação
comprovada por algum subtipo do HPV. Não sabemos, por exemplo, qual o grau real
de benefício de se uma mulher já infectada pelo HPV-18 se vacinar contra o
HPV-16.
Até o momento não há no Brasil campanhas de
vacinação contra HPV no sexo masculino. Em alguns países, entretanto, já
há indicação para vacinação de meninos entre 9 e 26 anos.
A vacina não é feita com vírus vivo atenuado e, por isso, é bastante segura. Todavia, como ainda não existem trabalhos comprovando a sua segurança na gravidez, ela não está indicada neste grupo.
(Leia o texto original no site MD.Saúde: HPV | CÂNCER DO COLO DO ÚTERO | Sintomas e vacina http://www.mdsaude.com/2009/09/hpv-cancer-colo-utero.html#ixzz2MCL235M0)
A vacina não é feita com vírus vivo atenuado e, por isso, é bastante segura. Todavia, como ainda não existem trabalhos comprovando a sua segurança na gravidez, ela não está indicada neste grupo.
(Leia o texto original no site MD.Saúde: HPV | CÂNCER DO COLO DO ÚTERO | Sintomas e vacina http://www.mdsaude.com/2009/09/hpv-cancer-colo-utero.html#ixzz2MCL235M0)
Tempo de proteção após a vacinação:
Os estudos atuais estimam o tempo de infecção
em 8 anos e meio.Preconiza-se a aplicação da vacina a partir
dos 9 anos de idade.
Infelizmente, a vacina ainda não está disponível na rede pública de saúde.
Como prevenir o contágio?
Como a principal forma de contágio é via
sexual, há necessidade
do uso da camisinha mesmo em relações
estáveis. Além disso, a outra maneira de ficar longe do vírus é por meio da
vacinação.
— Já sabemos que a vacina
contra HPV é eficaz, inclusive para
homens, mas ela deve ser administrada, de preferência, antes da iniciação
sexual. Se não for possível, a indicação de bula é para a faixa etária entre
nove e 26 anos.
Atualmente, há duas vacinas disponíveis na rede privada, que são chamadas
de bivalente e quadrivalente. A diferença entre elas é que a primeira protege
apenas contra o câncer e a segunda previne também as verrugas genitais.
Apesar de ser uma doença grave e que não
apresenta sintomas, o
HPV tem tratamento e cura dependendo do estágio. Nem sempre o homem ou a mulher apresentam lesões
visíveis a olho nu. Por isso não se pode bobear e
Recomendações:
* Lembre-se que o uso do preservativo é medida indispensável de saúde e
higiene não só contra a infecção pelo HPV, mas como prevenção para todas as
outras doenças sexualmente transmissíveis;
* Saiba que o HPV pode ser transmitido na prática de sexo oral;
* Vida sexual mais livre e multiplicidade de parceiros implicam
eventuais riscos que exigem maiores cuidados preventivos;
* Informe seu parceiro/a se o resultado de seu exame para HPV for
positivo. Ambos precisam de tratamento;
* Parto normal não é indicado para gestantes portadoras do HPV com
lesões genitais em atividade;
* Consulte regularmente o ginecologista ou enfermeiro especializado na área e faça os exames prescritos a
partir do início da vida sexual. Não se descuide. Diagnóstico e tratamento
precoce sempre contam pontos a favor do paciente.
Os fatores a seguir aumentam seu risco de contrair verrugas
genitais, de que as verrugas se espalhem mais rapidamente e de que retornem ou
de que você apresente outras complicações de HPV:
- Ter vários parceiros sexuais;
- Não saber se alguém com quem você fez sexo tem DSTs;
- Tornar-se sexualmente ativo muito cedo
- Usar tabaco e álcool;
- Apresentar estresse e outras infecções virais (como herpes) ao mesmo tempo;
- Estar grávida;
- Ter um sistema imunológico que não funciona corretamente, como durante um tratamento de câncer ou AIDS;
- Se uma criança apresentar verrugas genitais, deve-se suspeitar de
abuso sexual como uma das causas possíveis.

Nos homens, na maior parte das vezes, o HPV
não apresenta sintomas visíveis. Quando é visível, o HPV normalmente causa verrugas de
tamanhos variáveis na região íntima, e as lesões também podem aparecer na boca
e na garganta.
Nos homens, se as
lesões são externas, as características anatômicas permitem que sejam mais
facilmente reconhecíveis. Se não existe a presença de lesões internas, só é
possível o diagnóstico por exames especializados, como a hibridização in situ,
PCR (reação da cadeia de polimerase) e captura híbrida.
Existem várias formas de tratar o HPV e
conseguir se livrar definitivamente do vírus, mas para isso é essencial que o tratamento seja
levado a sério até o final.
A maioria delas destruirá o tecido doente e pode
ser feito por:
Criocirurgia: é um tratamento feito com nitrogênio líquido,
que congela e destrói o tecido alterado pelo vírus;
Laser: é utilizado em alguns tipos de cirurgia
para cortar ou destruir o tecido onde estão as lesões;
CAF (cirurgia de
alta frequência): cirurgia que utiliza um bisturi elétrico de baixa voltagem e alta
freqüência de corrente para remoção e cauterização da lesão;
ATA (ácido
tricloroacético a 70%): ácido
aplicado pelo médico diretamente nas lesões.
Conização: um pedaço de tecido em forma de cone é
retirado com o auxílio do bisturi, do laser ou da CAF;
Medicamentos:
Em algumas situações pode-se utilizar medicamentos que melhoram o sistema de defesa do organismo, como pomadas (por exemplo, o Ixium).
Em algumas situações pode-se utilizar medicamentos que melhoram o sistema de defesa do organismo, como pomadas (por exemplo, o Ixium).
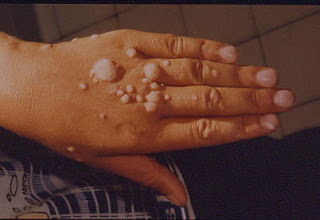
Algumas imagens para te convencer que o uso da camisinha é bem melhor!
Então? O que você prefere?
Sexo com ou sem camisinha?
















.jpg)







.jpg)
.jpg)



Adorei as explicações valeu ...
ResponderExcluir